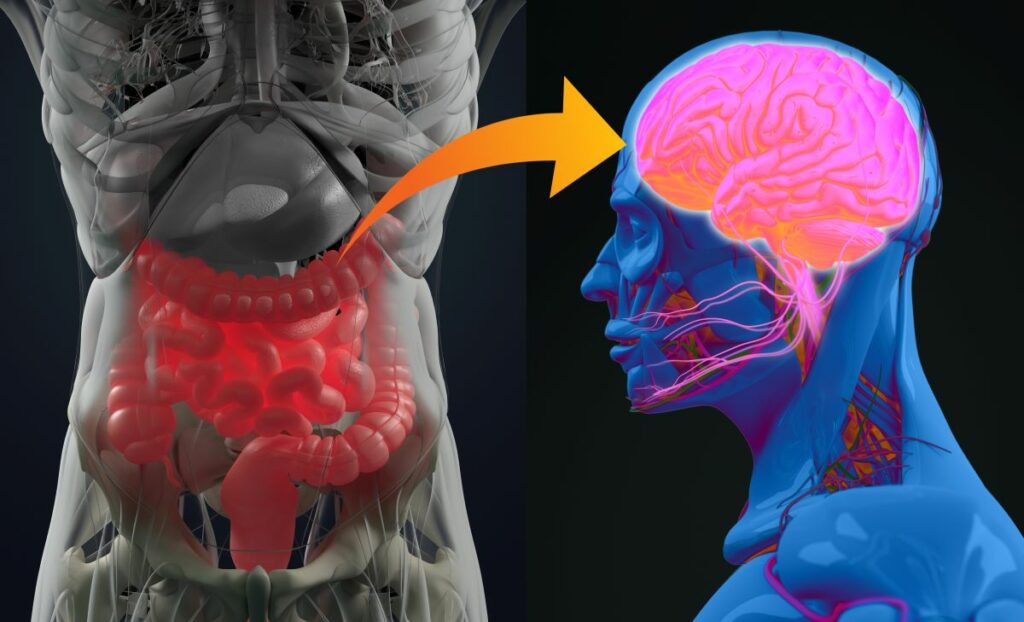
L’acné hormonale est une affection courante qui touche de nombreuses femmes. Bien que souvent attribué à des fluctuations hormonales, il existe une dimension souvent négligée de ce problème : le lien étroit entre la santé digestive et la santé de la peau. De plus en plus d’études scientifiques montrent que les troubles digestifs peuvent exacerber les problèmes de peau, y compris l’acné hormonale. Cet article explore les différents troubles digestifs et leur impact sur la peau, et propose des stratégies pour améliorer la santé digestive et, par conséquent, la santé de la peau.
Les troubles digestifs liés à l’acné hormonale
La perméabilité intestinale
La perméabilité intestinale, aussi connue sous le nom de « leaky gut syndrome », se produit lorsque la barrière intestinale est compromise, permettant ainsi aux toxines et aux particules alimentaires non digérées de pénétrer dans la circulation sanguine. Plusieurs facteurs peuvent compromettre cette barrière intestinale, notamment une alimentation riche en sucres raffinés et en aliments transformés, l’utilisation prolongée d’anti-inflammatoires non stéroïdiens (AINS), le stress chronique, et les infections intestinales. Ces éléments peuvent perturber l’intégrité des jonctions serrées entre les cellules épithéliales de l’intestin, facilitant ainsi le passage de substances nocives dans le sang.
Les recherches montrent que les personnes souffrant d’acné présentent souvent des marqueurs d’inflammation élevés, qui peuvent être liés à la perméabilité intestinale. Parmi ces marqueurs inflammatoires, on retrouve des niveaux élevés de cytokines pro-inflammatoires telles que l’interleukine-6 (IL-6) et le facteur de nécrose tumorale alpha (TNF-α) . Une étude de Bowe et Logan (2011) a montré que l’inflammation systémique causée par la perméabilité intestinale pourrait exacerber l’acné en augmentant la production de sébum et en favorisant la croissance de Propionibacterium acnes (cutibacterium acnes).
Le mégadolichocôlon et les dysbioses
Qu’est-ce que les dysbioses ?
Les dysbioses se réfèrent à un déséquilibre entre les bonnes et les mauvaises bactéries dans l’intestin. Un microbiome intestinal sain est composé d’une diversité de bactéries bénéfiques, comme les lactobacilles et les bifidobactéries, qui jouent un rôle crucial dans la digestion, la production de vitamines et la modulation du système immunitaire (Sanders et al., 2019). Cependant, lorsque ce délicat équilibre est perturbé, les bactéries pathogènes, telles que les Clostridium et les Escherichia coli, peuvent proliférer, entraînant une dysbiose.
Dysbiose de fermentation et de putréfaction
Il existe deux principaux types de dysbioses : la dysbiose de fermentation et la dysbiose de putréfaction. La dysbiose de fermentation est caractérisée par une prolifération excessive de bactéries qui fermentent les glucides, produisant ainsi des gaz et des ballonnements. En revanche, la dysbiose de putréfaction est liée à une surcroissance de bactéries qui décomposent les protéines, produisant des toxines comme l’ammoniac et les phénols, qui peuvent être absorbées par le corps et provoquer une inflammation systémique (Madsen et al., 2018).
Le mégadolichocôlon
Le mégadolichocôlon, une dilatation anormale du côlon, peut favoriser ces dysbioses en ralentissant le transit intestinal et en créant un environnement propice à la prolifération bactérienne. Les toxines produites par ces bactéries peuvent être absorbées par le corps et déclencher des réactions inflammatoires. Des études ont montré que les toxines dérivées de la dysbiose intestinale peuvent activer les voies inflammatoires, augmentant les niveaux de cytokines pro-inflammatoires comme l’IL-1β, l’IL-6 et le TNF-α (Chang et al., 2014). Ces cytokines peuvent aggraver l’acné hormonale en stimulant les glandes sébacées et en favorisant la colonisation par Propionibacterium acnes.
Causes d’un mégadolichocôlon
Cette dilatation anormale du côlon peut être génétique, mais elle est très souvent due à un stress chronique. Comme nous le verrons par la suite de cet article, il existe un lien indéniable entre le cerveau et le système digestif. Le stress peut être la cause de nombreux problèmes intestinaux qui ont un impact sur l’équilibre hormonal et sur la peau. Cela n’est plus à prouver; il existe désormais des best-sellers sur le sujet, disponible pour le grand public, tel que le Charme discret de l’intestin rédigé par Giula Enders et publié aux éditions Actes Sud en 2017.
Le Syndrome de l’Intestin Irritable (SII)
Le syndrome de l’intestin irritable (SII) est une affection courante qui cause des douleurs abdominales, des ballonnements et des modifications des habitudes intestinales. Ces modifications peuvent inclure des périodes de constipation, de diarrhée, ou une alternance entre les deux. Le SII est souvent diagnostiqué en l’absence de toute autre pathologie structurelle détectable, ce qui en fait un trouble fonctionnel du tractus gastro-intestinal.
SII et problèmes de peau
Des études ont montré que le SII est souvent associé à des problèmes de peau, y compris l’acné. L’inflammation et le stress intestinal sont suspectés d’être des facteurs contributifs (Drossman, 2016). Par exemple, une étude réalisée par Gupta et al. (2001) a révélé que les patients atteints de SII sont plus susceptibles de présenter des troubles cutanés tels que l’acné, l’eczéma et la rosacée. D’autres recherches suggèrent que l’inflammation et le stress intestinal, courants chez les personnes atteintes de SII, pourraient jouer un rôle dans l’aggravation des problèmes de peau (Park et al., 2008). Là encore, les marqueurs inflammatoires comme l’interleukine-6 (IL-6) et le facteur de nécrose tumorale alpha (TNF-α), sont souvent élevés chez les personnes atteintes de SII, ce qui pourrait contribuer à l’inflammation systémique et à l’acné (Ford et al., 2020).
Les Maladies Inflammatoires Chroniques de l’Intestin (MICI)
Les MICI, telles que la maladie de Crohn et la rectocolite hémorragique, sont des affections auto-immunes qui causent une inflammation chronique du tractus gastro-intestinal. Ces maladies peuvent entraîner une inflammation systémique, affectant ainsi la peau et exacerbant l’acné hormonale (Bernstein et al., 2009).
La Candidose
La candidose est une infection fongique causée par la prolifération excessive de Candida albicans dans l’intestin. Plusieurs facteurs peuvent favoriser cette prolifération excessive :
-
L’utilisation d’antibiotiques : les antibiotiques peuvent détruire les bonnes bactéries de l’intestin, permettant à Candida albicans de se développer sans concurrence (Bodey et al., 2002).
-
Un régime riche en sucres et en glucides raffinés : Candida albicans se nourrit de sucre, et une alimentation riche en glucides peut encourager sa croissance (Hoffmann et al., 2013).
-
Le stress chronique : le stress peut affaiblir le système immunitaire, réduisant ainsi la capacité du corps à contrôler les niveaux de Candida (Murphy et al., 2015).
-
L’immunodéficience : les personnes ayant un système immunitaire affaibli, comme celles atteintes du VIH ou sous traitement immunosuppresseur, sont plus susceptibles de développer une candidose (Pappas et al., 2018).
Ces conditions peuvent perturber l’équilibre microbiotique et entraîner des réactions inflammatoires qui se manifestent très souvent par des problèmes de peau, y compris l’acné hormonale.

Le SIBO, IMO et SIFO
Causes et caractéristiques
Le SIBO (Small Intestinal Bacterial Overgrowth), l’IMO (Intestinal Methanogen Overgrowth) et le SIFO (Small Intestinal Fungal Overgrowth) sont des conditions caractérisées par une prolifération excessive de bactéries ou de champignons dans l’intestin grêle. Ces surcroissances peuvent être liées à plusieurs facteurs :
-
La dysmotilité intestinale : une motilité réduite de l’intestin peut permettre aux bactéries de se développer et de stagner dans l’intestin grêle (Pimentel, 2020).
-
L’utilisation prolongée d’antibiotiques : les antibiotiques peuvent altérer l’équilibre du microbiote, favorisant la prolifération des bactéries résistantes (Quigley, 2013).
-
Une faible acidité gastrique : l’acidité gastrique est une barrière naturelle contre les bactéries; une production réduite d’acide chlorhydrique peut permettre aux bactéries de survivre et de se multiplier (Reddymasu et al., 2007).
-
Une dysfonction immunitaire : Une réponse immunitaire affaiblie peut entraîner une incapacité à contrôler les niveaux de bactéries et de champignons dans l’intestin (Paterson et al., 2007).
Différencier SIBO, IMO et SIFO
-
SIBO (Small Intestinal Bacterial Overgrowth) : caractérisé par une prolifération excessive de bactéries dans l’intestin grêle, il est souvent diagnostiqué par des tests respiratoires à l’hydrogène et au méthane après ingestion de lactulose ou de glucose (Ghoshal et al., 2017). Un excès d’hydrogène indique généralement un SIBO.
-
IMO (Intestinal Methanogen Overgrowth) : bien que souvent classé sous le SIBO, l’IMO implique spécifiquement une prolifération excessive de méthanogènes, des microorganismes produisant du méthane. Ce type de surcroissance est diagnostiqué par des niveaux élevés de méthane lors des tests respiratoires (Rezaie et al., 2020).
-
SIFO (Small Intestinal Fungal Overgrowth) : implique une prolifération excessive de champignons dans l’intestin grêle, souvent Candida. Le diagnostic se fait généralement par culture ou biopsie de l’intestin grêle prélevée lors d’une endoscopie digestive haute (gastroscopie) (Rao et al., 2018).
Ces conditions peuvent entraîner des ballonnements, des douleurs abdominales, et une mauvaise absorption des nutriments, contribuant ainsi à l’inflammation et à l’acné hormonale (Pimentel, 2020).
La maladie cœliaque
La maladie cœliaque est une maladie auto-immune où l’ingestion de gluten endommage la muqueuse de l’intestin grêle. Cette condition peut provoquer une série de symptômes digestifs et des troubles cutanés, y compris l’acné, en raison de l’inflammation systémique et de la malabsorption des nutriments essentiels pour la santé de la peau (Fasano & Catassi, 2012).
L’Infection à Helicobacter pylori
Helicobacter pylori est une bactérie qui peut infecter l’estomac et provoquer des ulcères et une inflammation chronique. Cette infection a également été liée à des problèmes cutanés, y compris l’acné, en raison de son impact sur la digestion et l’inflammation systémique (Testerman & Morris, 2014).

Comment améliorer la santé digestive pour une peau saine ?
Mon historique avec les troubles digestifs
Afin de vous rassurer, sachez qu’il est tout à fait possible de se sortir complètement naturellement de certaines de ces problématiques. En ce qui me concerne, j’ai été sujette à de sérieux troubles digestifs depuis mon enfance. Cette condition a eu un impact sur ma peau mais je m’en suis sortie sans passer par la médecine conventionnelle. J’ai consulté de nombreux professionnels de santé, toutefois personne ne parvenait à m’aider à venir à bout de mes problématiques parce qu’ils n’avaient pas de vision holistique de la santé et trop peu de connaissances dans ces différents troubles.
J’ai été concernée par le mégadolichocôlon, le syndrome de l’intestin irritable, l’hyperperméabilité intestinale, la candidose et le SIBO. Je me suis sortie de façon naturelle de ces troubles digestifs, grâce à mon hygiène de vie, à la détermination de mes carences, à la prise de bons compléments alimentaires ciblés et dosés pour mes problématiques, ainsi qu’à une solide gestion du stress.
Stress et anxiété
J’étais en effet très anxieuse comme vous l’avez peut-être lu sur mes autres articles. J’étais ce qu’on appelle « hypersensible », très perfectionniste, « hyperempathe » dans l’hypercontrôle permanent. Cela m’a épuisée. C’était alors le cercle infernal puisque mon anxiété, que je ne percevais pas, avait un impact sur mon état digestif et donc sur ma peau.
Prise en charge systémique et globale
J’insiste donc sur la nécessité de prendre en charge sa peau de façon systémique et globale. C’est exactement ce que j’enseigne dans la méthode The Good Balance. J’ai en effet mis au point deux programmes à suivre conjointement : Hack ta Peau (travail sur le système digestif et les hormones) et A Fleur de Peau (travail sur le stress / anxiété). Cette méthode a vu le jour en 2014 et a permis à des centaines de femmes de résoudre leurs problèmes d’acné de façon naturelle et durable.
Adopter une alimentation anti-inflammatoire
Afin de renforcer et d’optimiser votre santé digestive, vous pouvez adopter une alimentation riche en fruits, légumes, fibres, et acides gras oméga-3. Même si cela ne règlera pas le problème de fond, c’est une base qui peut aider à réduire l’inflammation et à favoriser un microbiome intestinal sain. Évitez les aliments transformés, les sucres raffinés, et les produits laitiers qui peuvent exacerber l’inflammation et les troubles digestifs (Calder, 2009).
Intégrer des probiotiques et des prébiotiques
Les probiotiques sont des bactéries bénéfiques qui peuvent aider à rétablir l’équilibre du microbiome intestinal. Les prébiotiques, quant à eux, sont des fibres alimentaires qui nourrissent ces bactéries bénéfiques. La consommation de yaourts probiotiques, de kéfir, et de compléments probiotiques peut être bénéfique pour la santé intestinale et, par conséquent, pour la santé de la peau (Sanders et al., 2019).
Réduire le stress
Le stress chronique perturbe la digestion et aggrave considérablement les troubles intestinaux. En effet, lors d’un stress prolongé, le système digestif est mis au ralenti pour que toute notre énergie soit envoyée vers le cœur et le cerveau. C’est un mécanisme naturel de protection Techniques de gestion du stress telles que le yoga, la méditation, et la pleine conscience peuvent aider à réduire le stress et à améliorer la santé digestive (Ford, Lacy, & Talley, 2020).
Quel type de professionnel de la santé consulter ?
Pour les troubles digestifs graves ou persistants, il est crucial de consulter un gastro-entérologue afin d’effectuer une endoscopie digestive avec quelques prélèvements. Sinon, il est tout à fait possible d’accompagner ces problématiques de façon naturelle par un expert formé à différents outils tels que la naturopathie et la micronutrition.
Dans la méthode The Good Balance, je forme et j’accompagne les femmes anxieuses qui souffrent d’acné hormonale persistante en me basant majoritairement sur ces outils de la santé naturelle. En l’espace de trois mois, je leur permets de déterminer toutes les causes de leur acné hormonale et de suivre un plan approprié pour reprendre le contrôle de leurs hormones et de leur peau. Elle bénéficie ainsi d’une formation solide pour comprendre les causes de leur acné hormonale tout en bénéficiant de ma présence au sein de notre communauté privée où je réponds à leurs questions et adapte leur plan selon leurs besoins et leurs symptômes.
Tu souhaites aller plus loin ?
Télécharge gratuitement mon guide : « Les 10 clés fondamentales pour retrouver une peau sans acné ». A réception de ton guide, tu seras automatiquement inscrite à mon infolettre dans laquelle le partage régulièrement des astuces, les événements que j’organise en ligne et l’ouverture des portes de ma méthode.
Conclusion
Il est évident que la santé digestive joue un rôle crucial dans la santé de la peau, en particulier pour les femmes souffrant d’acné hormonale, et particulièrement chez les anxieuses. En adoptant des stratégies pour améliorer la santé intestinale, il est possible de réduire l’inflammation et de promouvoir une peau plus saine. Si vous souffrez de troubles digestifs et d’acné hormonale, il est essentiel d’explorer ces liens et de prendre des mesures pour améliorer votre santé globale.

Références
- Bernstein, C. N., Blanchard, J. F., Rawsthorne, P., & Wajda, A. (1999). The prevalence of extraintestinal diseases in inflammatory bowel disease: a population-based study. American Journal of Gastroenterology, 94(5), 1123-1128.
- Bodey, G. P., Mardani, M., Hanna, H. A., Boktour, M., Abbas, J., Girgawy, E., et al. (2002). The epidemiology of Candida glabrata and Candida albicans fungemia in immunocompromised patients with cancer. The American Journal of Medicine, 112(5), 380-385.
- Bowe, W. P., & Logan, A. C. (2011). Acne vulgaris, probiotics and the gut-brain-skin axis – back to the future? Gut Pathogens, 3(1), 1.
- Calder, P. C. (2009). Polyunsaturated fatty acids and inflammatory processes: New twists in an old tale. Biochimie, 91(6), 791-795.
- Chang, J. Y., Antonopoulos, D. A., Kalra, A., Tonelli, A., Khalife, W. T., Schmidt, T. M., & Young, V. B. (2008). Decreased diversity of the fecal microbiome in recurrent Clostridium difficile-associated diarrhea. Journal of Infectious Diseases, 197(3).
- Drossman, D. A. (2016). Functional gastrointestinal disorders: history, pathophysiology, clinical features and Rome IV. Gastroenterology, 150(6), 1262-1279.
- Fasano, A. (2012). Leaky Gut and Autoimmune Diseases. Clinical Reviews in Allergy & Immunology, 42(1), 71-78.
- Fasano, A., & Catassi, C. (2012). Celiac disease. New England Journal of Medicine, 367(25), 2419-2426.
- Ford, A. C., Lacy, B. E., & Talley, N. J. (2020). Irritable bowel syndrome. The New England Journal of Medicine, 376(26), 2566-2578.
- Gaitanis, G., Velegraki, A., & Mayser, P. (2012). Skin diseases associated with Malassezia yeasts: facts and controversies. Clinical Dermatology, 30(3), 455-460.
- Ghoshal, U. C., Ghoshal, U., Shukla, R., & Misra, A. (2017). Small intestinal bacterial overgrowth in patients with irritable bowel syndrome: A comparison of lactulose and glucose breath tests. Indian Journal of Gastroenterology, 36(1), 24-30.
- Gupta, M. A., Gupta, A. K., Schork, N. J., Ellis, C. N., & Voorhees, J. J. (2001). The prevalence of cutaneous disorders in patients with irritable bowel syndrome and other functional gastrointestinal disorders. Journal of the American Academy of Dermatology, 41(4), 60-66.
- Hoffmann, C., Dollive, S., Grunberg, S., Chen, J., Li, H., & Wu, G. D., et al. (2013). Archaea and fungi of the human gut microbiome: Correlations with diet and bacterial residents. PLoS ONE, 8(6), e66019.
- Madsen, K. L., Doyle, J. S., Jewell, L. D., Tavernini, M. M., & Fedorak, R. N. (1999). Lactobacillus species prevents colitis in interleukin 10 gene-deficient mice. Gastroenterology, 116(5), 1107-1114.
- Murphy, K., Travers, M., Walport, M., & Janeway, C. (2012). Janeway’s Immunobiology. Garland Science.
- Pappas, P. G., Kauffman, C. A., Andes, D., Benjamin, D. K., Calandra, T. F., Edwards, J. E., et al. (2018). Clinical practice guideline for the management of candidiasis: 2016 update by the Infectious Diseases Society of America. Clinical Infectious Diseases, 62(4), e1-e50.
- Park, J. M., Choi, M. G., Park, J. A., Kim, Y. S., Choi, C. H., Choi, S. C., et al. (2008). Cross-sectional study of irritable bowel syndrome in South Korea: Prevalence and health-related quality of life. World Journal of Gastroenterology, 14(44), 6981-6986.
- Paterson, D. L., & Potoski, B. A. (2007). Antibiotic resistance in Gram-negative bacteria in ICUs. Chest, 132(5), 1721-1730.
- Pimentel, M. (2020). The prevalence of small intestinal bacterial overgrowth in irritable bowel syndrome: IBS vs healthy controls. Neurogastroenterology & Motility, 32(2), e13795.
- Quigley, E. M. M. (2013). Small intestinal bacterial overgrowth: What it is and what it is not. Current Opinion in Gastroenterology, 29(2), 140-145.
- Rao, S. S., Rehman, A., Yu, S., & Andino, N. M. (2018). Brain fogginess, gas and bloating: A link between SIBO, probiotics and metabolic acidosis. Clinical and Translational Gastroenterology, 9(6), 162.
- Reddymasu, S. C., Sostarich, S., & McCallum, R. W. (2007). Small intestinal bacterial overgrowth in gastroparesis: are there any predictors? Journal of Clinical Gastroenterology, 41(5), 488-493.
- Rezaie, A., Buresi, M., Lembo, A., Lin, H., McCallum, R., Rao, S., & Saad, R. (2020). Hydrogen and methane-based breath testing in gastrointestinal disorders: The North American consensus. The American Journal of Gastroenterology, 115(2), 180-195.
- Sanders, M. E., Merenstein, D. J., Reid, G., Gibson, G. R., & Rastall, R. A. (2019). Probiotics and prebiotics in intestinal health and disease: From biology to the clinic. Nature Reviews Gastroenterology & Hepatology, 16(10), 605-616.
- Testerman, T. L., & Morris, J. (2014). Beyond the stomach: An updated view of Helicobacter pylori pathogenesis, diagnosis, and treatment. World Journal of Gastroenterology, 20(36), 12781-12808.
Avertissement
Notez que tous ces conseils ne sont pas destinés aux femmes enceintes ou allaitantes ainsi qu’aux enfants. Tous les conseils des différents articles et de ce site web www.thegoodbalance.fr ne remplacent en aucune façon une consultation médicale ou les conseils de tout autre professionnel de santé. Seul votre médecin généraliste ou spécialiste est habilité à l’établissement d’un diagnostic médical et à l’établissement du traitement adapté qui en découle.
Tous droits réservés – Alexandra Vignon –
Le Code de la propriété intellectuelle interdit les copies ou reproductions destinées à une utilisation collective.
Toute représentation ou reproduction intégrale ou partielle faite par quelque procédé que ce soit, sans le
consentement de l’auteur ou de ses ayants droit ou ayants cause, est illicite et constitue une contrefaçon, aux
termes des articles L.335-2 et suivants du Code de la propriété intellectuelle.



